[拼音]:buti xitong
[外文]:complement system
一组存在于人和脊椎动物正常新鲜血清中的非特异性球蛋白。它与酶活性有关。19世纪末,在研究免疫溶菌和免疫溶血反应中,认为这种球蛋白是对抗体的溶细胞有辅助作用的物质,因而得名补体。补体由 9种成分组成,分别命名为C1、C2、C3、…、C9。C1又有 3个亚单位即C1q、C1r和C1s。除C1q外,其他成分大多是以酶的前体形式存在于血清中,需经过抗原-抗体复合物或其他因子激活后,才能发挥生物学活性作用,这叫做补体的经典激活途径。近20年来,又发现了替代激活途径和其他的一些激活途径,同时也发现血清中的许多其他因子参与这些途径的激活过程,此外,还发现有许多灭活补体的因子。因此,将与补体活性及其调节有关的因子统称为补体系统。目前认为,补体系统是由20多种不同的血清蛋白组成的多成分系统,至少有两种以上的不同激活途径。
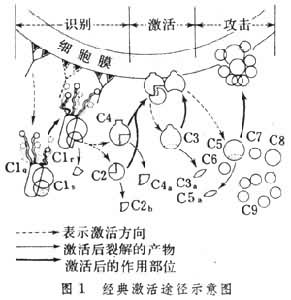
经典激活途径补体在溶菌或溶血反应时被激活的过程中,11种成分可分为3个功能单位,即①识别单位:包括Clq、Clr、Cls;
(2)活化单位:包括C2、C3、C4;
(3)膜攻击单位:包括C5、C6、C7、C8和C9。同一功能单位的补体成分彼此间有化学亲和性,激活后可相互结合在一起,共同执行使细胞溶解这一生物学功能。因此,补体的经典激活途径可分为识别、活化和膜攻击3个阶段。这3个阶段一般在靶细胞膜的 3个不同部位进行。补体在激活过程中C2、C3、C4、C5均分别裂解成2个或2个以上的片段,分别标以a、b等符号,如C3dd、C3b、C3c等。其中C2d、C3b、C4b、C5b直接或间接结合在靶细胞上,以固相的形式参与溶细胞过程;C3d、C5d游离在液相。补体在激活过程中,C5、C6、C7经活化后还可聚合成C叇,并与C3d、C5d一起发挥特殊的生物学功能。(图1)
 替代激活途径
替代激活途径
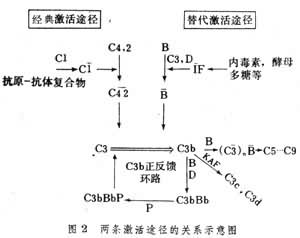
直接由C3开始的补体激活途径。此途径既不需要抗原-抗体复合物,也不需激活C1、C2和C4。由于早年认为备解素是替代激活途径的主要成分,所以也称为备解素途径。参与替代激活途径的成分有多种(图2)。
 激活作用
激活作用
在特异性免疫和非特异性免疫中补体的激活都起重要作用,它包括①溶解和杀伤作用:细菌进入机体后,细菌的细胞壁脂多糖可通过替代激活途径激活C3(属非特异性免疫),细菌与特异性抗体结合后可通过经典激活途径激活补体(属特异性免疫)。其结果均导致细菌细胞壁的破坏。另外,输血时因输错血型,也可因血型抗原与对应抗体结合,通过经典激活途径激活补体,而导致溶血反应。有膜的病毒也可通过这个机制遭到破坏;
(2)免疫粘附作用:与C3b 结合的颗粒或抗原-抗体复合物,有粘附灵长类红细胞或非灵长类血小板的能力。粘附后形成体积较大的凝聚物,易被具有C3受体的吞噬细胞吞噬消除。中和病毒作用也主要是通过这个机制发挥的;
(3)趋化作用:补体在激活过程中释放的 C3d、C5d、C叇等对中性粒细胞和巨噬细胞有趋化作用,可吸引它们向病原体存在的部位移行和集中,进行吞噬作用,同时也造成炎症反应;
(4)过敏毒素作用:C3d、C5d能刺激肥大细胞和血小板释放组织胺等药理活性物质,从而引起平滑肌收缩、血管通透性增高等超敏反应;
(5)促进血凝作用:C6有促进血凝的作用,在正常人凝血过程中,C6可被消耗。
激活的控制补体的激活作用对机体有有利的一面,也有不利的一面。从整体来说,机体必须产生足够的补体才能被激活,但补体也不能无限制的激活下去,否则将对机体造成损害。机体对补体激活的控制,一方面是调节补体系统的产生,使其有足够的成分;另一方面是抑制补体的活化。前者在正常情况下与血浆蛋白的调节大致相似,当血中补体水平降低时,正反馈机制使其增加。抑制补体的活化:一是补体某一成分被激活后,它能发挥作用的时间是短暂的,若不能及时与下一阶段的补体成分接触,那么下一步的激活将被终止。二是血液中存在的抑制因子在补体激活过程中起控制和调节的作用。
补体缺陷正常个体的补体含量是比较恒定的。当先天或因疾病而继发的补体成分和含量发生改变时,将导致疾病的产生。先天性补体成分异常有Clq缺乏、Clr缺乏、C2、C3缺乏、C5机能不全、C6、C7和妷(活化的C1)抑制因子缺乏等。补体缺陷导致的临床表现主要有①C3缺乏病:C3是两条补体激活途径的焦点,在防止细菌感染上占有重要地位。缺乏C3的病人往往患化脓性感染,在输入正常人血清后,临床症状可得到缓解;
(2)家族性C5无能症:患者多为婴儿,C5值可正常,但机体的吞噬功能很差,极易发生化脓性感染,当输入正常人血清后,吞噬功能可恢复正常;
(3)C妷抑制因子缺陷病:C妷抑制因子可抑制C妷、凝血酶、激肽、纤维蛋白酶、凝血因子Ⅺa以及稀释性通透因子(PF/dil)等,当C妷抑制因子缺乏时,上述活性因子可有一定程度的活化,导致局部血管扩张,引起遗传性神经血管性水肿。此症一般能自行缓解,但若发生在咽喉部,则有窒息的危险。