[拼音]:yuejing
[外文]:menstruation
生育年龄妇女的周期性生理性阴道出血。典型周期接近一个月,故称月经。月经一词也常指排出的经血。妇女一般于10多岁时首次来月经(初潮)。初潮的来临表示性功能的初步成熟,初潮后数月以至年余,在月经间期开始排卵,从此妇女进入可育年龄。至四五十岁,妇女先是停止排卵,月经变得不规则,最后月经停止(绝经)。全世界妇女的月经情况因种族、地区、饮食等因素而有相当变异。汉族妇女月经初潮平均在15岁(12~19岁),绝经在49岁(39~56岁)。正常情况下,月经周期(自一次月经的第一天至下一次月经的第一天)平均为28天(20~36天),出血持续3~7天;健康妇女每次经血量50~60ml。规则的月经常表示生殖功能基本正常。但正常月经周期中的一系列生理变化也可能给妇女带来不适,若不注意经期卫生还可能招致疾病。
概述经血主要来自子宫内膜。经血中还有子宫内膜坏死的碎片,以及排出时渗入的宫颈粘液和脱落的上皮细胞等。在行经前,子宫内膜变薄,其中螺旋小动脉扭曲而影响内膜的血液供应。继之,小动脉的阵发性收缩加速内膜组织的缺血和坏死。血管壁的坏死导致内膜中出血,出血的积聚促成内膜剥落。经血在宫腔内已凝成小块,但在纤维蛋白溶解系统(纤溶系统)的作用下又溶解成为液态。这是因为分泌期子宫内膜含有多量纤溶系统的激活剂。只有当出血快且量大时,才因宫腔内纤溶系统成分短少或其作用时间不足,而在经血中出现血块。
以月经为外部标志的女性的性周期常称为月经周期,但女性性周期的中心环节实为排卵。卵子和精子结合才能生育后代。在排卵前后,子宫内膜逐渐增生肥厚,并发生一系列生物化学和细胞组织学上的变化,为受精卵植入子宫内膜(着床)作准备。如果卵子未受精或受精卵因故未能着床,肥厚充血的内膜大部坏死脱落随血流出,这就是月经。此后,周而复始子宫内膜又发生上述一系列变化为下一次可能发生的着床作准备。可见,月经的出现标志着一个女性性周期的结束──已排出的卵子未受精和着床,一切还需重新开始。
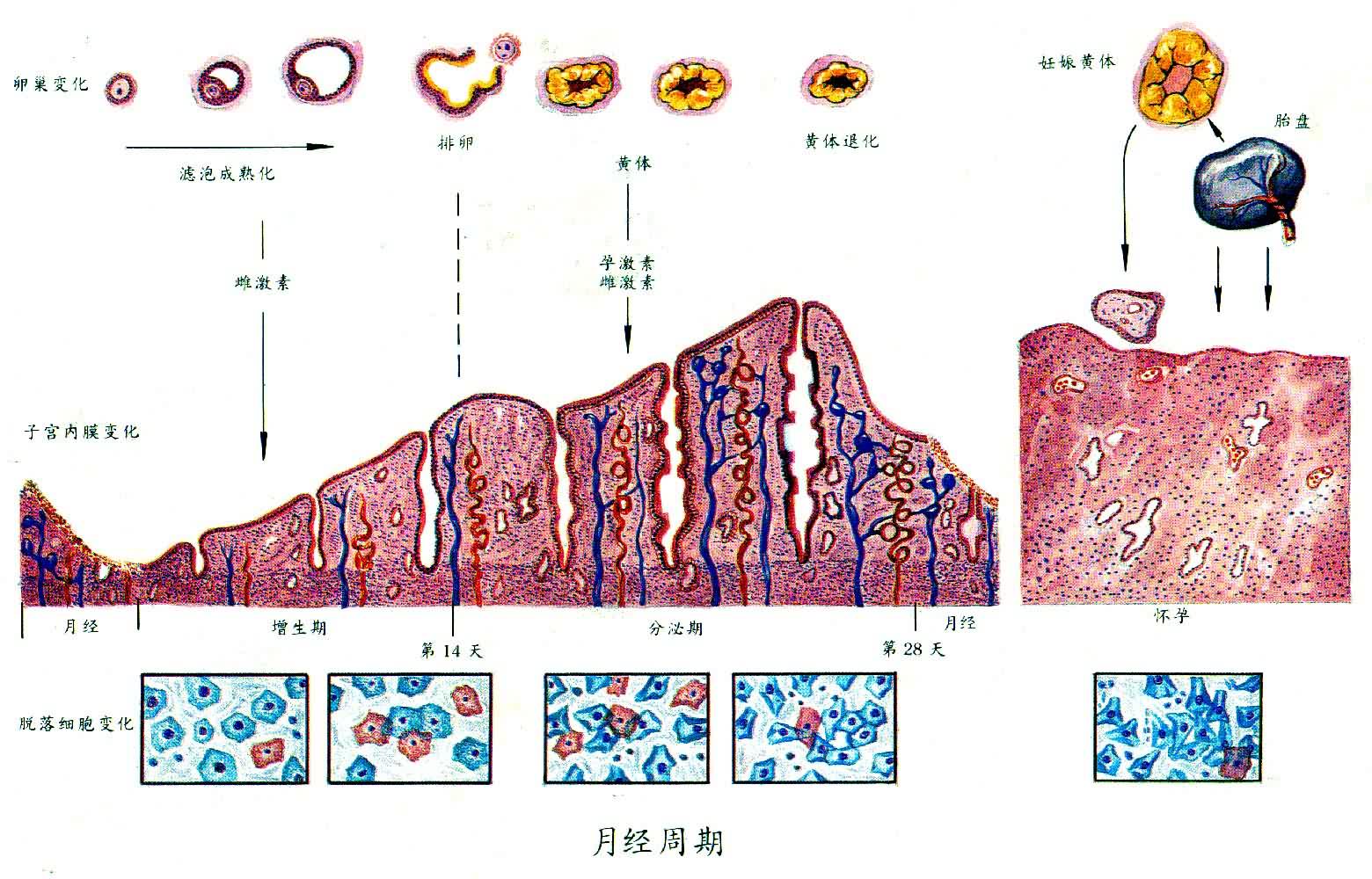
妇女在月经周期中全身都有变化,变化最大的有三个部分:子宫内膜、卵巢和下丘脑-垂体。子宫内膜是经血的主要来源,在整个周期中发生明显而规律的变化。卵巢是卵细胞发育的场所,生育期妇女多数每月排卵一个,可以从左卵巢也可以从右卵巢排出。卵巢还是个内分泌器官,包绕卵细胞的一些细胞分泌雌激素和孕激素,这些女性激素的周期性变化,控制着子宫内膜的变化。下丘脑是间脑的一部分,它分泌的促性腺激素释放激素(GnRH)经垂体门脉系统进入垂体前叶,刺激前叶细胞释放两种促性腺激素──促卵泡激素 (FSH)和黄体生成素(LH)。这两种激素经体循环至卵巢,在适当比例下发挥协同作用,刺激雌激素和孕激素的分泌并促成排卵。下丘脑控制着GnRH分泌的节律性变化。导致垂体促性腺激素分泌的相应变化,而雌激素和孕激素又反过来作用于下丘脑和垂体前叶,调节它们的分泌(反馈作用)。这一整套内分泌调节系统的正常运转保证了女性性周期的循环进行。此外,精神因素也影响月经周期,精神创伤可致月经失调,盼子心切可致闭经假孕。
子宫内膜的变化子宫内膜的周期变化明显而规律。故可取活组织在显微镜下观察据以进行精确分期,正常周期按28天计。通过观察可以大致判断经期日数(±2日)。月经周期习惯上从月经开始日起算,行经持续4~5日。在行经结束前,内膜上皮已开始再生。从此进入增殖期。在增殖期内,上皮(包括腺上皮)和间质细胞在雌激素的作用下迅速增生。增殖期持续14日左右,到排卵日为止。若发生排卵,则从排卵日起到下次月经开始日止为分泌期。这样命名是因为在此期内,内膜腺体细胞在孕激素的作用下分泌富含营养的液体,这种分泌物可供尚未着床的受精卵利用。间质内血管增生并出现水肿。这可能有助于受精卵的植入。如果未发生受精和着床,则在分泌期末随着性激素分泌的下降,间质充血和水肿的消退及腺腔分泌物的排出,内膜就重新变薄。月经又再次来临,一般说来,排卵前期日数伸缩较大,而排卵后期日数取决于黄体寿限,较为恒定(14±2日)。因此一般月经周期的长短主要反映前期日数的变异。
伴随显微镜下可见的改变,还发生一系列分子水平的变化。例如在增殖期中雌激素促进细胞间基质酸性粘多糖的合成和聚合,这些大分子有助于支持和团聚生长中的组织。但至分泌期,孕激素抑制酸性粘多糖的合成和聚合,于是细胞间基质的粘稠性降低,血管通透性增加,这却有利于营养物质和代谢产物的交流,为受精卵的植入作准备。此外,在分泌期末,随着性激素分泌的下降,细胞内溶酶体膜的稳定性可能受到影响,释放出水解酶,促使细胞分解脱落,生物膜中的磷脂质被转化为前列腺素PGF2X,引起子宫肌肉收缩,从而造成下腹部不适或疼痛。
激素的变化调节月经周期的内分泌器官分属3个层次:下丘脑、垂体和卵巢。下丘脑和垂体间有特殊的血管系统联系,故又常被视为一个总的复合体,而被称为下丘脑-垂体系,它们之间的关系是,上层次腺体分泌的激素刺激下层次腺体,使之分泌出对应的激素,而下层次腺体的分泌产物又反作用于上层次的腺体而影响其分泌,如卵巢分泌的雌激素和孕激素反过来影响下丘脑和垂体,垂体促性腺激素也反过来影响下丘脑,而下丘脑的GnRH还调节着自身的分泌。这整个系统称为下丘脑-垂体-卵巢轴。
在这几个器官中,只有卵巢随着月经周期发生明显的形态变化。在卵泡发育时,卵母细胞周围出现两类细胞:靠内的颗粒细胞或靠外的泡膜细胞。在FSH和LH的协同作用下,颗粒细胞和泡膜细胞增生。两种细胞合作分泌雌激素刺激子宫内膜增殖。在排卵前,雌激素分泌量突增。大量雌激素作用超过24小时便通过下丘脑及垂体前叶造成 FSH和LH(尤其是LH)的大量释放(正反馈)。LH的骤增诱发排卵,部分颗粒细胞随卵排出。剩下的颗粒细胞在LH的作用下转化为黄体细胞(细胞内积存黄色脂质),并主要分泌孕激素。此时卵泡周围的毛细血管也穿过泡膜细胞层进入黄体中心,孕激素从此可以直接进入血流。同时泡膜细胞也转化为黄体细胞,并主要分泌雌激素、孕激素,促使子宫内膜进入分泌期,孕激素的增多还使雌激素对下丘脑的作用由刺激(正反馈)转为抑制(负反馈),再加上孕激素本身的抑制作用,便使LH和FSH的分泌减少,黄体的萎缩也使性激素的分泌减少,最后导致月经的出现。性激素因分泌量处于低潮,对上层次器官也就不起负反馈作用,这使GnRH、FSH和LH的分泌再度活跃,进入一个新的月经周期。
除了上述正负反馈机制外,激素之所以能在女性中表现出如此明显的周期变化,主要是因为女性下丘脑GnRH有脉冲式及周期性释放。此外,性周期控制中枢还存在广泛的神经联系,因而内外环境的变化以及个人情绪波动都可影响月经情况。
有关各种激素的作用细节,现在还存在一些问题。例如目前只发现了一种GnRH,但它却控制着两种垂体促性腺激素的释放,而到了卵巢层次,雌激素和孕激素的分泌高潮又全然不同步。这个现象只能用局部机制来说明。例如女性激素的负反馈作用可能是在垂体层次分别作用于FSH和LH分泌细胞,而对FSH的抑制作用更为显著(绝经后的妇女,性激素分泌下降,对垂体的抑制解除,FSH和LH血内浓度升高,但FSH的升高更显著)。
生殖道、乳房、和全身的变化女性激素主要作用于生殖系统,而影响则及于全身。随着血中雌激素浓度的升高,宫颈腺增大,所分泌的粘液增多但转稀薄,这有利于精子穿过粘液。阴道上皮也随雌激素浓度的升高而增生加厚,而且由于表层细胞中出现大量糖原,糖原分解为乳酸使阴道内呈酸性,在增殖早期pH可达4。在这种条件下,阴道内繁殖的主要是一些嗜酸性的乳杆菌。增厚的上皮、酸性的环境和嗜酸性的乳杆菌的竞争作用,都增强了局部防御致病微生物的能力。随着雌激素浓度的降低,阴道酸度逐渐下降,至排卵期便转为微碱性,这却有利于精子存活。如果未发生受精,则孕激素又会使子宫颈粘液变稠,阴道上皮的角化细胞减少。此外,雌激素能促进乳腺管道系统的生长。孕激素能加速腺小泡上皮的生长。不过经前的乳房胀痛主要是由于局部充血、水肿、和腺腔内分泌加多引起的。这种水肿是全身水和电解质潴留的一部分。最后,孕激素还直接作用于下丘脑体温中枢,使基础体温升高0.5~1℃;这种现象常在排卵后一两天内发生,持续14天左右,至下次来潮前体温又下降。
临床表现和经期卫生月经是一种生理现象,但常伴随一些自我感觉,如疲倦以及因局部充血、水肿造成的下腹、腰部和乳房的胀痛。月经前全身的水和电解质潴留常使体重增加0.5~1千克,甚至出现可凹性水肿。有些妇女还有头痛、失眠、急躁或抑郁等神经精神症状。但一般不致影响正常的生活和工作。行经期间生活应有规律,避免劳累和剧烈运动。减少外界刺激和钠盐的摄入。症状严重时可酌情服用镇静药、利尿药等。
行经期间全身抵抗力下降,因毛细血管变脆易发生粘膜出血,经期子宫颈张开,经血又是细菌的良好培养基,因而外界污染物较易经阴道、宫颈进入宫腔、输卵管、甚至进入盆腔,造成生殖道以至腹腔的感染,因此必须注意经期卫生。月经垫要清洁、柔软。避免外阴皮肤磨损。外阴用温水洗净,可以淋浴,但不可坐盆,禁忌性交。