[拼音]:huang‘anleiyao
[外文]:sulfa drugs
人工合成的一类抗菌药物。1932年G.J.P.多马克发现百浪多息能控制链球菌感染。1935年磺胺类药正式应用于临床。具有抗菌谱广、性质稳定、体内分布广、制造不需粮食作原料、产量大、品种多、价格低、使用简便、供应充足等优点。尽管目前有效的抗生素很多,但磺胺类药在控制各种细菌性感染的疾病中,特别是在处理急性泌尿系统感染中仍有其重要价值。磺胺类药易产生耐药性,在肝内的代谢产物──乙酰化磺胺的溶解度低,易在尿中析出结晶,引起肾的毒性,因此用药时应该严格掌握剂量、时间,同服碳酸氢钠并多饮水。
基本结构临床常用的磺胺类药物都是以对位氨基苯磺酰胺(简称磺胺)为基本结构的衍生物(图1)。
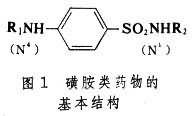
磺酰胺基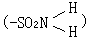 上的氢,可被不同杂环取代,形成不同种类的磺胺药。它们与母体磺胺相比,具有效价高、毒性小、抗菌谱广、口服易吸收等优点。对位上的游离氨基是抗菌活性部分,若被取代,则失去抗菌作用。必须在体内分解后重新释出氨基,才能恢复活性。
上的氢,可被不同杂环取代,形成不同种类的磺胺药。它们与母体磺胺相比,具有效价高、毒性小、抗菌谱广、口服易吸收等优点。对位上的游离氨基是抗菌活性部分,若被取代,则失去抗菌作用。必须在体内分解后重新释出氨基,才能恢复活性。
根据临床使用情况,可分为三类:
(1)肠道易吸收的磺胺药。主要用于全身感染,如败血症、尿路感染、伤寒、骨髓炎等。根据药物作用时间的长短分为短效、中效和长效类。短效类在肠道吸收快,排泄快,半衰期为5~6小时,每日需服4次,如磺胺二甲嘧啶(SM2)、磺胺异唑(SIZ);中效类的半衰期为10~24小时,每日服药2次,如磺胺嘧啶(SD)、磺胺甲基异唑(SMZ);长效类的半衰期为24小时以上,如磺胺甲氧嘧啶(SMD)、磺胺二甲氧嘧啶 (SDM)等。
(2)肠道难吸收的磺胺药。能在肠道保持较高的药物浓度。主要用于肠道感染如菌痢、肠炎等,如酞磺胺噻唑(PST)。
(3)外用磺胺药。主要用于灼伤感染、化脓性创面感杂、眼科疾病等,如磺胺醋酰(SA)、磺胺嘧啶银盐(SD-Ag)、甲磺灭脓(SML)。
抗菌作用磺胺类药对许多革兰氏阳性菌和一些革兰氏阴性菌、诺卡氏菌属、衣原体属和某些原虫(如疟原虫和阿米巴原虫)均有抑制作用。在阳性菌中高度敏感者有链球菌和肺炎球菌;中度敏感者有葡萄球菌和产气荚膜杆菌。阴性菌中敏感者有脑膜炎球菌、大肠杆菌、变形杆菌、痢疾杆菌、肺炎杆菌、鼠疫杆菌。对病毒、螺旋体、锥虫无效。对立克次氏体不但无效,反能促进其繁殖。普遍认为不同的磺胺类药物,其抗菌力的差别是在量的方面,而不在质的方面。对某一种类型细菌效价最高的化合物,对其他类型的菌效价也高。
抗菌机理细菌不能直接利用其生长环境中的叶酸,而是利用环境中的对氨苯甲酸(PABA)和二氢喋啶、谷氨酸在菌体内的二氢叶酸合成酶催化下合成二氢叶酸。二氢叶酸在二氢叶酸还原酶的作用下形成四氢叶酸,四氢叶酸作为一碳单位转移酶的辅酶,参与核酸前体物(嘌呤、嘧啶)的合成(图2)。
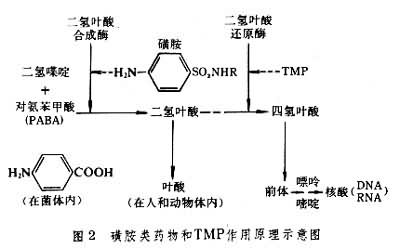
而核酸是细菌生长繁殖所必须的成分。磺胺药的化学结构与PABA类似,能与PABA竞争二氢叶酸合成酶,影响了二氢叶酸的合成,因而使细菌生长和繁殖受到抑制。由于磺胺药只能抑菌而无杀菌作用,所以消除体内病原菌最终需依靠机体的防御能力。为了保证磺胺药在竞争中占优势,在临床用药时应注意:
(1)用量充足,首次剂量必须加倍,使血中磺胺的浓度大大超过PABA的量。
(2)脓液和坏死组织中含有大量PABA,应洗创后再用药。
(3)应避免与体内能分解出PABA的药合用,如普鲁卡因。
 抗药性
抗药性
细菌与药物反复接触后,对药物的敏感性下降甚至消失。细菌对磺胺类药物易产生抗药性,尤其在用量或疗程不足时更易出现。产生抗药性的原因,可能是细菌改变代谢途径,如产生较多二氢叶酸合成酶,或能直接利用环境中的叶酸,肠道菌丛常通过R因子的转移而传播。当与抗菌增效剂合用时,可减少或延缓抗药性发生。细菌对各类磺胺药物之间有交叉抗药性,即细菌对某一磺胺药产生耐药后,对另一种磺胺药也无效。但与其他抗菌药间无交叉抗药现象。
吸收、分布、代谢、排泄因磺胺药的作用是抑菌而不是杀菌,故要保证磺胺类药物的抗菌作用,必须在一段足够长的时间内维持有效的血药浓度。
口服磺胺药主要在小肠吸收,血药浓度在4~6小时内达到高峰。药物吸收后分布于全身各组织中,以血、肝、肾含量最高。多数磺胺药能透入脑脊液中。药物吸收入血后有相当一部分与血浆蛋白结合,结合后的磺胺药暂时失去抗菌作用,不能透入到脑脊液中,不被肝代谢,不被肾排泄。但结合比较疏松,时有小量释放,故不影响药效。长效磺胺与血浆蛋白结合率高,所以在体内维持时间长。磺胺药还能透入脑膜积液和其他积液,以及通过胎盘进入胎循环,故孕妇用磺胺治疗应慎重。
磺胺药主要在肝内代谢,部分与葡萄糖醛酸结合而失效,部分经过乙酰化形成乙酰化磺胺而失效。磺胺乙酰化后,溶解度降低,特别在酸性尿中溶解度更小,易在尿中析出结晶,而损害肾脏。各种磺胺药的乙酰化程度不同。
磺胺药(难吸收的除外)的主要排泄器官是肾脏。以原型和乙酰化磺胺以及少量葡萄糖醛酸结合物从尿中排出。部分自胆汁和肠排出,经肝肠循环再吸收。
毒性反应难吸收的磺胺药物极少引起不良反应。易吸收的不良反应发生率约占 5%。
(1)过敏反应。最常见为皮疹、药热。一般在用药后5~9天发生,特别多见于儿童。磺胺药之间有交叉过敏,因此当病人对某一磺胺药产生过敏后,换用其他磺胺药是不安全的。一旦发生过敏反应,应立即停药。长效类磺胺药由于与血浆蛋白结合率高,停药数天血中仍有药物存在,故危险性很大。
(2)肾脏损害。由于乙酰化磺胺溶解度低,尤其在尿液偏酸时,易在肾小管中析出结晶,引起血尿、尿痛、尿闭等症状。为预防此毒性反应的发生,可采取下述措施来预防:加服碳酸氢盐或柠檬酸盐使尿液碱化,增加排出物的溶解度;大量饮水,增加尿量,也可降低排出物的浓度;老人和肾功能不良者应慎用。
(3)造血系统的影响。磺胺药能抑制骨髓白细胞形成,引起白细胞减少症。偶见粒细胞缺乏,停药后可恢复。长期应用磺胺药治疗应检查血象。对先天缺乏6-磷酸葡萄糖脱氢酶者可引起溶血性贫血。磺胺药可通过母体进入胎儿循环,与游离胆红素竞争血浆蛋白结合部位,使游离胆红素浓度升高,引起核黄疸。对孕妇、新生儿尤其早产儿不宜使用。
(4)中枢神经系统和胃肠道反应。多由于磺胺达到足量所致。
临床应用经长期高度选择,有些毒性大的磺胺药逐渐被淘汰,如磺胺噻唑(ST)、磺胺甲基嘧啶(SM)、磺胺甲氧达嗪(SMP)。实际用于临床仅3~4种(SD、SIZ、SMZ、SA),虽然许多细菌对磺胺药产生抗药性,但由于磺胺类药物价格便宜,使用方便,而且也不会产生象广谱抗生素常引起的肠道菌群失调,故磺胺敏感菌仍主要选用磺胺药来治疗,其效价与抗生素相当或更高些。磺胺药的普通给药方法是定时间隔口服,为尽快达到足够的有效血药浓度,开始时宜加倍剂量。又因这些药物排泄较快,要维持血药浓度就必须反复多次给药。临床主要用于以下几方面:
(1)流行性脑脊髓膜炎。各种磺胺药中,以SD渗入脑脊液的浓度最高,故治疗脑膜炎时,首选SD。轻症可口服给药。重症用其钠盐作静脉注射。
(2)尿道感染。一般选用溶解度较大、原形从尿中排出多的磺胺药。常用SIZ、SMZ。SMZ常与抗菌增效剂(TMP)按5:1比例,制成复方新诺明片,抗菌作用可增数倍到数十倍。
(3)呼吸道及咽部感染。由细菌引起的急性上、下呼吸道感染。临床常用 SMZ+TMP。
(4)肠道感染。一般选用胃肠道难吸收的磺胺药。但抗磺胺药的肠道菌株已有增加,所以在治疗时,可配用一些易吸收的磺胺药,如SMZ+TMP 。
(5)局部感染。选外用磺胺药。眼部疾患常用SA,烧伤和创伤感染可选用SD-Ag、SML,两者都有抗绿脓杆菌作用。SML化学结构与磺胺并不完全相同,因此不受PABA的影响。
抗菌增效剂──甲氧苄氨嘧啶(TMP)二氨基嘧啶的衍生物。结构见图3。
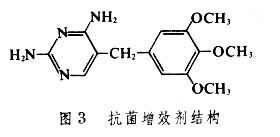
TMP抗菌谱与磺胺相似,对革兰氏阳性菌和阴性菌均有效。其抗菌作用是抑菌而不是杀菌。临床主要作抗菌增效剂应用。TMP的抗菌机理是抑制二氢叶酸还原酶,妨碍四氢叶酸的合成。所以TMP与磺胺合用时,可以使细菌的叶酸合成受到双重阻断作用,这不仅增强了抗菌力,同时亦可减少抗药性产生。因此,TMP的发现,使磺胺药在抗菌治疗中有了新的发展。TMP口服吸收完全,分布于全身,以肺、肝、胆汁中浓度高,可透入脑脊液,大部以原形从肾排出,半衰期10小时。临床上TMP常与SMZ配成混合制剂复方新诺明使用,因二者的体内过程和半衰期较一致,能在体内始终保持比较稳定的浓度,而发挥协同增效作用。临床上常用来治疗急性和慢性尿道或呼吸道感染。对淋病、严重的肠道感染和心内膜炎也均有疗效。TMP毒性低,虽然人体在合成四氢叶酸过程中,也需二氢叶酸还原酶,实验证明,TMP对哺乳动物二氢叶酸还原酶的亲合力比对细菌二氢叶酸还原酶的亲合力要小 1万至几万倍。使 TMP有可能对细菌发挥明显抑制作用时而对人和哺乳动物机体毒性不大,所以一般治疗量不引起叶酸缺乏。大剂量、长期服用,少数患者可出现白细胞和血小板减少,可用四氢叶酸治疗。动物实验发现TMP有致畸作用,故孕妇禁用。
- 参考书目
- 钱倩等:《新磺胺药与甲氧苄氨嘧啶》,人民卫生出版社,北京,1981。